生活習慣病について
 生活習慣病とは、食事、運動、睡眠、喫煙、飲酒といった生活習慣が長年乱れていることを主な原因として発症する病気の総称です。
生活習慣病とは、食事、運動、睡眠、喫煙、飲酒といった生活習慣が長年乱れていることを主な原因として発症する病気の総称です。
一般には、糖尿病・高血圧症・脂質異常症・高尿酸血症・メタボリックシンドロームなどのことを指します。これらの生活習慣病は、適切な治療を行わないと、血管が硬くもろくなる「動脈硬化」を進行させます。
動脈硬化の進行によってリスクが高くなる心筋梗塞、脳卒中も、広い意味では生活習慣病と言えるでしょう。また、がんや虫歯・歯周病も、生活習慣病の1つとして数えられることがございます。
高血圧症
高血圧症とは
高血圧症とは、慢性的に血圧が高くなる生活習慣病です。
血圧が高いということは、血管の壁に高い圧力がかかっているということです。ダメージを受けた血管では、徐々に硬くもろくなる「動脈硬化」が進み、心筋梗塞や脳卒中といった生命にかかわる疾患のリスクが高くなります。
高血圧症の診断基準
高血圧症の診断基準は、医療機関で血圧を測定する場合と、ご自宅等で血圧を測定する場合とで異なります。
ご自宅ではよりリラックスできるため、基準が5mmHg低くなっています。
医療機関で測定する場合
上の血圧が140mmHg以上/下の血圧が90mmHg以上
自宅で測定する場合
上の血圧が135 mmHg以上/下の血圧が85 mmHg以上
高血圧症の種類
持続性高血圧
医療機関でも自宅等でも、場所に関係なく血圧が高くなるタイプです。
白衣高血圧
ご自宅での血圧測定では正常値である一方で、医師がいる医療機関で血圧を測ると高くなるタイプです。医師の象徴と言える「白衣」の近くで高血圧となることから、このような名称で呼ばれています。
将来的に、持続性高血圧に移行することがございます。
仮面高血圧
医療機関での血圧測定では(仮面をかぶったように)正常値である一方で、ご自宅での血圧測定では正常値を示すタイプです。
【仮面高血圧の中でも3つ種類ございます】
夜間高血圧
夜間の睡眠中は通常、血圧が下がります。しかし夜間高血圧では、睡眠中に血圧が基準値を超えてしまいます。
医療機関での血圧測定は日中に行うため、見過ごされがちですが、夜間高血圧でも動脈硬化は進行していきます。
なお夜間高血圧の原因疾患としては、心不全、腎不全、睡眠時無呼吸症候群などが挙げられます。また自律神経の乱れ、不眠なども、夜間高血圧のリスクを高くすると言われています。
早朝高血圧
早朝高血圧では、早朝(起床前後)の血圧のみ、基準値より高くなります。特に血圧が急激に高くなるケースは注意が必要で、そのタイミングでの心筋梗塞や脳卒中も多いと言われています。
原因としては、睡眠時無呼吸症候群、動脈硬化、飲み過ぎ、不眠などが挙げられます。
ストレス性高血圧
ストレス性高血圧では、仕事、家事、育児、介護などに伴う肉体的・精神的ストレスによって血圧が高くなります。
会社の検診などでは仕事を離れてリラックスしているため、高血圧が見過ごされてしまうことも少なくありません。気づかないまま放置していると、持続性高血圧に移行する可能性もございます。
高血圧症の原因
高血圧症の原因には、以下のようなものがございます。
遺伝的要因の場合
両親が高血圧症である場合には約50%の確率で、両親のうちどちらかが高血圧症である場合には約30%の確率で、その子どもも高血圧症になるという研究報告がなされています。
体質が受け継がれたり、(同じ家庭で過ごす時間が長いため)生活習慣が似てしまうため、このような遺伝性が認められると言われています。
生活習慣が要因の場合
塩分の摂り過ぎ
塩分を摂りすぎると、体内の塩分濃度を維持するために血液量が増加し、血圧が高くなります。
辛いもの、しょっぱいもの、味の濃いものは、基本的に塩分が多くなります。また外食も、塩分摂取量が多くなる原因の1つです。
野菜・果物の不足
野菜や果物が不足すると、カリウムが不足し、ナトリウムの適切な排出が阻害されます。塩分の濃度を保つために血液量が増え、血圧が高くなります。
肥満
脂肪細胞から動脈硬化を促進する物質が分泌されること、インスリンの働きが低下し血管が収縮することから、高血圧症の原因になります。
また、肥満になることで血液量が増えることから、心臓への負担も増大します。
飲み過ぎ
習慣的な飲み過ぎは、中性脂肪の増加、動脈硬化の進行を招きます。
ストレス
ストレスは交感神経の働きを活発するため、血液量を増やし、血圧の上昇を招きます。
運動不足
運動が不足している人は、習慣的に運動をしている人と比べて、高血圧症のリスクが高くなります。仕事で長時間座りっぱなしになっている方は、特に注意が必要です。
喫煙
ニコチンが交感神経を刺激すると、血圧を高めるホルモンが分泌されます。また、血液中の活性酸素が増えるため、動脈硬化の進行につながります。
高血圧症の主な治療
食事療法と運動療法を中心とした治療を行い、必要に応じて薬物療法を導入します。
食事療法
- 塩分摂取量は1日あたり6g未満に抑えましょう。
- 1日に摂取するエネルギー量を調整しましょう。
- アルコールは適量を守りましょう。男性の場合、日本酒であれば1合、ビールであれば中瓶1本、ウイスキーであればダブル1杯が目安です(女性はこの半分)。
運動療法
- ウォーキング、軽いジョギング、水泳などの有酸素運動に取り組みましょう。
- 毎日30分、週4~5日の運動習慣を目安とします。
薬物療法
食事療法・運動療法で十分な効果が得られない場合には、薬物療法を導入します。
薬物療法では、利尿剤、カルシウム拮抗薬、アンジオテンシン変換酵素阻害薬、アンジオテンシンII受容体拮抗薬、β遮断薬、α遮断薬などさまざまな降圧剤から選択・使用します。それぞれに特徴がございますので、患者様一人ひとりに合ったものを単独または組み合わせて処方いたします。
脂質異常症
脂質異常症とは
脂質異常症とは、LDLコレステロールや中性脂肪が基準値より増えすぎた、またはHDLコレステロールが減りすぎた状態を指します。
いずれの場合も適切な治療を受けなければ動脈硬化を進行させ、心筋梗塞や脳卒中など、生命にかかわる疾患のリスクを高めます。
脂質異常症の診断基準
一般社団法人日本動脈硬化学会ガイドラインでは、以下のような診断基準が示されています。
| 脂質異常症の診断基準 | ||
|---|---|---|
| LDLコレステロール | 140mg/dL以上 | 高LDLコレステロール血症 |
| 120~139mg/dL | 境界域高LDLコレステロール血症** | |
| HDLコレステロール | 40mg/dL未満 | 低HDLコレステロール血症 |
| トリグリセライド | 150mg/dL以上(空腹時採血*) | 高トリグリセライド血症 |
| 175mg/dL以上(随時採血*) | ||
| Non-HDLコレステロール | 170mg/dL以上 | 高non-HDL コレステロール血症 |
| 150~169㎎/dL | 境界域高non-HDL コレステロール血症** | |
* 基本的に10時間以上の絶食を「空腹時」とする。ただし水やお茶などカロリーのない水分の摂取は可とする。空腹時であることが確認できない場合を「随時」とする。
** スクリーニングで境界域高LDL-C血症、境界域高non-HDL-C血症を示した場合は、高リスク病態がないか検討し、治療の必要性を考慮する。
(動脈硬化性疾患予防ガイドライン2022引用)
脂質異常症の原因
脂質異常症は、食生活の欧米化(動物性脂肪の摂取の機会・量の増加)、運動不足、肥満、喫煙習慣、遺伝的要因などを原因として発症します。
遺伝的要因によって起こる脂質異常症「家族性高コレステロール血症」は特に動脈硬化のリスクが高くなると言われています。
脂質異常症の主な治療
食事療法と運動療法を基本とし、必要に応じて薬物療法を導入します。
食事療法

- 腹八分を目安にし、食べ過ぎ・飲み過ぎを控えましょう。
- 肉類、卵など、動物性脂肪を多く含む食品は食べ過ぎないようにしましょう。
摂取すると良い食品
野菜・果物・魚類・大豆製品・穀類・海藻・キノコ類
控えるべき食品
肉類・卵・お菓子・清涼飲料水・アルコール
運動療法

- ウォーキング、軽いジョギング、水泳などの有酸素運動を継続することで、中性脂肪の減少、HDLコレステロールの増加を図ります。
- 肥満の方は、その解消も意識して運動量を調整しましょう。
※心臓、関節などに疾患・障害がある場合には、運動の種類と強度を医師に相談してから取り組むようにしましょう。
薬物療法

LDLコレステロールや中性脂肪を下げる薬を使用します。
2~3カ月薬物療法を継続しても十分な効果が得られない場合には、薬の種類の変更、増量が必要になることがございます。
糖尿病
糖尿病とは
糖尿病とは、すい臓から分泌されるインスリンの量が少なくなったり、インスリンの働きが低下することで、慢性的に血糖値が高くなる病気です。
大きく1型糖尿病と2型糖尿病に分けられ、それぞれ原因・治療法が異なります。当院では、1型・2型のいずれの糖尿病の診断・治療にも対応しています。
1型糖尿病
免疫の異常によってすい臓のβ細胞が破壊され、インスリンがまったく、あるいはほとんど分泌されなくなることで高血糖をきたす糖尿病です。2型糖尿病とは異なり、発症と生活習慣のあいだに因果関係はありません。
治療ではインスリン注射が必須となります。
2型糖尿病
食べ過ぎ、運動不足、肥満などの生活習慣の乱れ、遺伝因子などによってすい臓からのインスリンの分泌が低下し、高血糖をきたす糖尿病です。生活習慣の乱れを主な原因とすることから、生活習慣病に分類されます。
治療では、食事療法・運動療法が中心となり、必要に応じて薬物療法を導入します。当院では、GLP-1受容体作動薬やインスリン注射にも対応します。
高尿酸血症・痛風
高尿酸血症・痛風とは
血液中の尿酸の濃度(尿酸値)が7.0mg/dLを超えている状態を「高尿酸血症」と言います。
そして、尿酸値が高い状態が続き、足の関節などで尿酸が結晶化し急激な炎症・痛みが起こる発作のことを「痛風」と呼びます。
「痛風」は高尿酸血症より
引き起こされる合併症
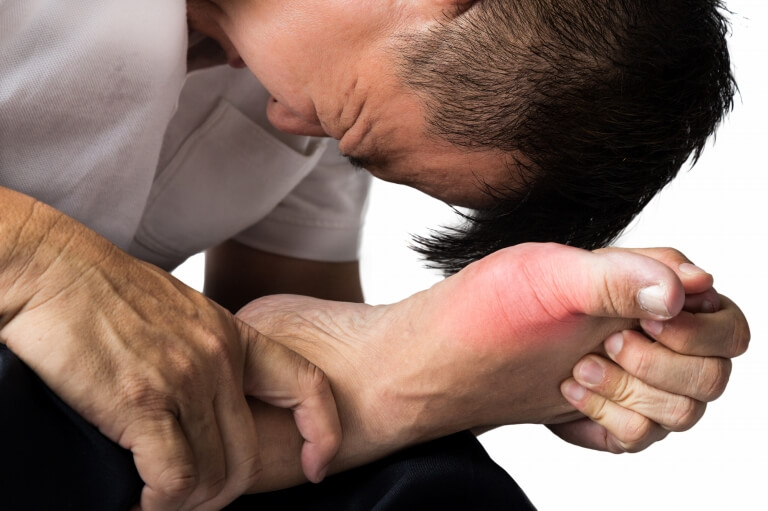 痛風は、高尿酸血症の適切な治療を行わずにいることで発症します。
痛風は、高尿酸血症の適切な治療を行わずにいることで発症します。
言い換えれば、高尿酸血症の診断を受けた段階で適切な治療に取り組むことで、痛風発作のリスクを下げることが可能です。
高尿酸血症・痛風の診断基準
「高尿酸血症」は、血液中の尿酸値が7.0mg/dL以上である場合に診断されます。
「痛風」は、関節液中の結晶と痛風結節が認められ、以下のうち6項目以上を満たしたときに診断されます。
- 急性関節炎が2回以上起こった
- 発症後24時間以内に炎症がピークを迎える
- 単関節炎である
- 関節の発赤がある
- 第1MTP関節(足指の付け根の関節)の痛みまたは腫れがある
- 片側の第1MTP関節の病変である
- 血清尿酸値の上昇が認められる
- X線上の非対称の腫脹が認められる
- 発作の完全寛解がある
高尿酸血症・痛風の原因
高尿酸血症および痛風は、生活習慣病です。生活習慣のうちでも、特に食生活の影響が大きいと考えられます。
尿酸が過剰につくられる
プリン体を含む食品の摂り過ぎ、飲み過ぎ、激しい運動などによって、尿酸が過剰につくられると、高尿酸血症・痛風のリスクが高くなります。
プリン体を多く含む食品としては、レバー、肉、白子、エビ、イワシ、カツオなどが挙げられます。なお、プリン体が少ない・または含まれないアルコールであっても、アルコールそのものに尿酸値を高める作用があるため、注意が必要です。
尿酸の排泄が障害される
肥満や飲み過ぎは、尿酸の体外への排泄を妨げ、尿酸値が高くなる原因になります。
高尿酸血症の主な治療
食事療法・運動療法を中心とし、必要に応じて薬物療法を導入します。
食事療法
- 食べ過ぎを避け、適正な摂取エネルギーを守りましょう。
- プリン体を多く含む食品を控えましょう。
- 小まめに、十分な水分を摂取しましょう。
- 飲み過ぎを避けましょう。また、週に最低2日は、アルコールを飲まない日としてください。
アルコール摂取の目安/1日

- 日本酒…1合
- ビール…中瓶1本
- ウイスキー…ダブル1杯
※男性の場合です。女性の場合は、この半分を目安としてください。
運動療法
 肥満のある方は、食事療法・運動療法を組み合わせて減量に取り組みましょう。
肥満のある方は、食事療法・運動療法を組み合わせて減量に取り組みましょう。
有酸素運動やストレッチがおすすめです。激しい運動・高負荷の運動は、逆に尿酸値を上昇させてしまうことがあるため、注意が必要です。
薬物療法
 尿酸値が8.0mg/dl以上で痛風関節炎、高尿酸血症の家族歴、腎障害・尿路結石・糖尿病・高血圧・脂質異常症・虚血性心疾患、肥満などの合併がある場合、あるいは尿酸値が9mg/dl以上である場合には、薬物療法の導入を検討します。
尿酸値が8.0mg/dl以上で痛風関節炎、高尿酸血症の家族歴、腎障害・尿路結石・糖尿病・高血圧・脂質異常症・虚血性心疾患、肥満などの合併がある場合、あるいは尿酸値が9mg/dl以上である場合には、薬物療法の導入を検討します。
尿酸の合成を阻害する薬、尿酸の排泄を促進する薬などを使用します。
メタボリックシンドローム・肥満
メタボリックシンドローム・
肥満とは
 「メタボリックシンドローム」とは、腹囲が基準値を超え、かつ高血圧・高血糖・HDLコレステロール値が低いか中性脂肪値が高いという項目のうち2つ以上に該当する状態を指します。
「メタボリックシンドローム」とは、腹囲が基準値を超え、かつ高血圧・高血糖・HDLコレステロール値が低いか中性脂肪値が高いという項目のうち2つ以上に該当する状態を指します。
メタボリックシンドロームの方は、高血圧症や糖尿病、脂質異常症といった疾患の診断に至っていなくても、内臓肥満によって心筋梗塞や脳卒中のリスクが高くなります。
一方で「肥満」とは、脂肪細胞が過剰にたまっている状態を指し、高血圧症・糖尿病・脂質異常症といった生活習慣病のリスク要因となります。
メタボリックシンドローム・
肥満の診断基準
メタボリックシンドローム
メタボリックシンドロームは、腹囲が基準値(男性85cm以上、女性90cm以上)を超えており、なおかつ以下のうち2つ以上に該当する場合に診断されます。
- 高血圧
- 高血糖
- HDLコレステロール値が低いか中性脂肪値が高い
肥満
肥満は、BMIという値をもとに診断されます。BMIとは、身長に対する体重の比率を表したものであり、「体重(kg)÷身長(m)÷身長(m)」とう計算式で算出されます。
BMIが25以上である場合に、肥満と診断されます。
メタボリックシンドローム・
肥満の原因
メタボリックシンドロームや肥満の最大の原因と言えるのが、食べ過ぎと運動不足です。
摂取エネルギーが消費エネルギーを上回ることで、脂肪や体重が増加します。
メタボリックシンドローム・
肥満の主な治療
メタボリックシンドロームや肥満の治療では、食事療法と運動療法で適切な減量を行います。
食事療法
- 必要な栄養素はしっかりと確保しながら、摂取エネルギーを抑えます。摂取エネルギーは、1日あたり1800~1200kcalが目安です。
- 食事では、たんぱく質を多めに、脂肪を少なめにすることを意識しましょう。食事に占める割合の目安は、たんぱく質15~20%、脂肪20~25%、炭水化物60%とします。
- ビタミンやミネラルが不足しないように注意しましょう。
- 塩分は1日あたり10g以下を、食物繊維は1日あたり25g以上を目指しましょう。
運動療法
- 体脂肪を効率よく燃焼させるためには、有酸素運動が有効です。ウォーキング、軽いジョギング、水泳など、続けられそうな運動を選びましょう。また軽い筋肉トレーニングなども有効です。
- 運動によって、基礎代謝の増加、インスリン感受性の改善、脂肪の合成の抑制、HDLコレステロールの上昇などが促されます。
- 1日10~30分程度の運動を、週3日以上行いましょう。なお、運動は1回でまとめてこなす必要はありません。朝15分、夕方15分といったように、分割しても構いません。
食事療法、運動療法ともに、はじめは辛さを感じるかもしれませんが、継続することで身体が習慣として記憶し、だんだんと抵抗を感じなくなります。
また、守れない日があったとしても、そのことを過剰に気にする必要はありません。生活習慣を少しずつ改善することで、結果はあとからついてきます。当院も精一杯サポートいたしますので、一緒に頑張りましょう。
なお当院では、保険適用での肥満外来に対応しております。
個別栄養カウンセリング
当院では、管理栄養士による個別栄養カウンセリングを実施しています。
糖尿病や脂質異常症などの生活習慣病の改善を目的に、検査値や生活習慣を踏まえ、最新ガイドライン準拠したオーダーメイドのプランを作成します。
無理な提案を押し付けるのではなく、実際の食生活に寄り添う形で、一人ひとりに合った目標を担当管理栄養士と一緒に設定し、わかりやすく丁寧に説明します。
継続的なフォローで、無理なく実践できるようサポートします。ご希望の方はお気軽にお声掛けください。














